Telangiectasia de araña

Telangiectasia de araña
La telangiectasia arácnida, también conocida como nevo arácnido, es una enfermedad vascular benigna adquirida con una incidencia del 10% al 15% en adultos y niños sanos. La mayoría de los casos no están relacionados con enfermedades dermatológicas o internas. Muchas mujeres desarrollan telangiectasia arácnida durante el embarazo o mientras toman anticonceptivos orales, con resolución espontánea entre 6 y 9 meses después del parto o después de suspender la medicación. Los pacientes con enfermedades hepáticas a menudo tienen múltiples y prominentes nevos arácnidos. La erupción de un nevo arácnido consiste en una arteriola central con pequeños vasos sanguíneos distribuidos radialmente, que se asemejan al cuerpo y las patas de una araña.
I. Causas y patogenia
Los nevos aracniformes no se deben a la proliferación vascular, sino a la dilatación de los vasos ya existentes. La cirrosis hepática, el cáncer de hígado u otras enfermedades hepáticas pueden provocar la aparición rápida y la aparición de múltiples nevos aracniformes prominentes. A menudo se detectan niveles elevados de estrógeno en la sangre. Si los nevos aracniformes se acompañan de eritema palmar, uñas pálidas con lechos ungueales congestionados, se debe considerar la posibilidad de cirrosis hepática, que a menudo se asocia a esplenomegalia, ascitis, ictericia y temblores. Los niños con enfermedad hepática suelen tener múltiples nevos aracniformes, aunque los niños sanos también pueden tener más de cinco nevos aracniformes.
II. Manifestaciones clínicas
Esta afección es común en niños en edad preescolar y escolar, con una incidencia máxima entre los 7 y los 10 años. A los 15 años, aproximadamente el 40 % de las niñas y el 32 % de los niños tendrán al menos un sarpullido, que puede persistir durante años. Los sarpullidos se presentan comúnmente en la cara, el cuello, la parte superior del torso y los brazos, y las manos y los dedos de los niños se ven afectados con frecuencia. Los nevos aracniformes suelen ser de color rojo brillante, con una pequeña pápula roja central (de diámetro inferior a 1 mm) rodeada de pequeños vasos sanguíneos irradiados. El diámetro total del sarpullido es de 0,5 a 1 cm. Al presionar el sarpullido, este desaparece; al liberar la presión, se muestra el llenado de sangre desde la arteriola central hacia los pequeños vasos circundantes. A veces, se puede sentir la pulsación de la arteriola central. Los sitios comunes incluyen la cara, debajo de los párpados o el área cigomática, así como las manos, los antebrazos y las orejas. Las mujeres embarazadas y los pacientes con enfermedad hepática también pueden tener eritema palmar. Las enfermedades internas graves a menudo dan lugar a múltiples nevos aracniformes.
III. Características patológicas
La lesión central consiste en una arteria ascendente con músculo liso en su pared o células glomerulares vasculares entre células endoteliales y la membrana elástica interna. La arteria se expande en una ampolla de paredes delgadas debajo de la epidermis, con delgadas ramas arteriales que irradian hacia afuera y se dividen en muchos capilares.
IV. Diagnóstico y diagnóstico diferencial
El diagnóstico se basa en la apariencia típica de una arteriola central con pequeños vasos distribuidos radialmente. Al presionar la arteriola central, esta se vuelve blanca; al liberar la presión, los vasos radiales se vuelven a llenar rápidamente de sangre. El diagnóstico diferencial incluye las enfermedades de telangiectasia, en las que las lesiones son grupos de pequeños capilares dilatados, de color rojo violáceo o rojo brillante, sin pulsaciones.
V. Tratamiento
- Tratamiento general
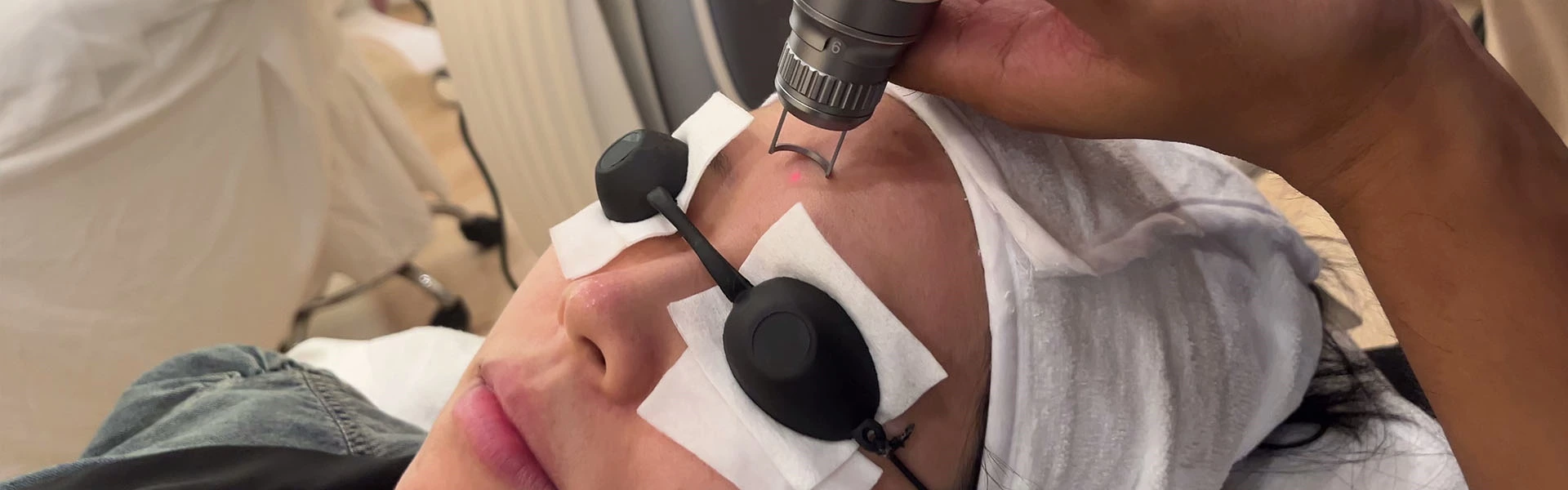
La mayoría de los nevos aracniformes en niños se resuelven espontáneamente sin tratamiento especial, aunque la resolución completa puede llevar años. En el caso de las mujeres embarazadas, las erupciones suelen desaparecer entre 6 y 9 meses después del parto o después de dejar de tomar anticonceptivos orales. Los nevos aracniformes en pacientes con enfermedad hepática se correlacionan con cambios en la función hepática. - Tratamiento con láser
- Dispositivos de tratamiento con láser
- Láser de colorante pulsado:
Altamente eficaz con una tasa de curación del 70 % después de un tratamiento; 2 o 3 tratamientos dan como resultado una resolución casi completa. El tratamiento inicial se dirige al centro del nevo aracniforme con 1 o 2 pulsos a 6,5-7,7 J/cm². Para lesiones mayores de 5 mm, trate los vasos irradiados con pulsos superpuestos del 10 %. También es eficaz para los nevos aracniformes adultos, con efectos secundarios que incluyen púrpura y cambios temporales de pigmentación. - Nd:YAG de frecuencia duplicada de 532 nm:
Eficaz para los nevos aracniformes, normalmente utiliza un diámetro de punto de 3-4 mm, un ancho de pulso de 10 ms y una densidad de energía de 12-14 J/cm². - Láser Nd de pulso largo :
Inicialmente se trata la pápula central con 1 o 2 pulsos. Los vasos radiales suelen desaparecer con este tratamiento. Si no es así, se debe tratar a lo largo del trayecto del vaso. - Láser de doble longitud de onda:
Seguro y eficaz para el tratamiento de los nevos arácnidos. - Luz pulsada intensa (IPL):
Muy eficaz para los nevos aracniformes. Antes del tratamiento, haga coincidir el área y la forma de la lesión con una plantilla en una pizarra. Utilice un pulso doble con un ancho de pulso de 2,5 a 3,0 ms y un retraso de 25 a 40 ms. Por lo general, se observa una mejora significativa después de una sesión.
- Láser de colorante pulsado:
- Cuidado de la piel después del láser:
Siga los métodos específicos de cuidado de la piel posteriores al láser descritos para las manchas de vino de Oporto.
- Dispositivos de tratamiento con láser
Granuloma piógeno
El granuloma piógeno (granuloma piógeno) es un tumor vascular adquirido, distinto del granuloma inflamatorio. El nombre "granuloma piógeno" es un nombre inapropiado, ya que la enfermedad no es infecciosa ni granulomatosa.
I. Causas y patogenia
La causa exacta y la patogenia del granuloma piógeno no están claras. Históricamente, el traumatismo se consideraba una causa primaria, pero estudios a gran escala muestran que solo el 7 % de las lesiones se producen después de un traumatismo. Los factores potenciales incluyen traumatismo, cambios endocrinos, oncogenes virales, malformaciones arteriovenosas menores, factor de crecimiento endotelial vascular anormal y anomalías citogenéticas. Los granulomas piógenos a menudo se desarrollan rápidamente en sitios recientemente lesionados, posiblemente representando una respuesta anormal del tejido vascular o fibroso a la lesión.
II. Manifestaciones clínicas
El granuloma piógeno puede aparecer a cualquier edad y no muestra diferencias significativas de género. Suele aparecer en zonas propensas a sufrir traumatismos, como la cara, la cabeza, los dedos, los pies y la parte superior del torso. Las lesiones suelen ser pápulas o nódulos poligonales, frágiles, de color rojo brillante y con un tallo que va desde unos pocos milímetros hasta varios centímetros. Son blandos, sangran fácilmente y pueden ulcerarse, formando una superficie similar a un granuloma cubierta por una costra de color marrón oscuro. Las lesiones aparecen de repente y crecen rápidamente; con el tiempo, se encogen y se vuelven fibróticas si no se tratan.
Los granulomas piógenos pueden tener una distribución segmentaria, ser subcutáneos, intravenosos o inducidos por fármacos (p. ej., por retinoides o quimioterapia). Los granulomas durante el embarazo suelen aparecer en la boca, especialmente en las encías.
III. Características patológicas
Las lesiones muestran un crecimiento hacia el interior del tejido epidérmico normal, que forma una banda de constricción que se asemeja a un collar. Las células endoteliales proliferan siguiendo un patrón lobulado. En las lesiones maduras, las células endoteliales se agrupan en masas sólidas y la mayoría de las áreas muestran una formación de luz, que varía desde una forma de hendidura hasta una dilatación significativa. En muchas luces, las células endoteliales están hinchadas y protruyen hacia la luz. Las lesiones tempranas muestran una inflamación mínima, mientras que las lesiones más antiguas suelen presentar cambios inflamatorios secundarios.
IV. Diagnóstico y diagnóstico diferencial
El diagnóstico se basa en la aparición a cualquier edad y en cualquier sitio, a menudo después de un traumatismo. Si el diagnóstico es difícil, una biopsia puede confirmarlo. El diagnóstico diferencial incluye principalmente el hemangioma en fresa, que se caracteriza por un aspecto nodular blando, de color rojo oscuro o rojo brillante que aparece en unas semanas después del nacimiento, crece rápidamente en unos pocos meses y remite gradualmente después de 1 a 2 años.
V. Tratamiento
- Tratamiento general
Si existen desencadenantes traumáticos claros, elimine la causa. Los granulomas relacionados con el embarazo suelen resolverse espontáneamente después del parto, por lo que el tratamiento suele posponerse hasta después del parto. - Tratamiento farmacológico
Las cremas tópicas de imiquimod y retinoides pueden tratar el granuloma piógeno. Las lesiones recurrentes con lesiones satélite pueden requerir inyecciones locales o sistémicas de corticosteroides. Las lesiones grandes pueden tratarse con inyecciones intralesionales de bleomicina. - Tratamiento quirúrgico
Las opciones quirúrgicas incluyen la escisión completa, el curetaje y la electrodesecación de la base para reducir el riesgo de recurrencia. La escleroterapia, la cauterización química (p. ej., nitrato de plata, ácido tricloroacético) y la crioterapia son eficaces. - Tratamiento con láser
- Dispositivos de tratamiento láser:
- Láseres de argón y dióxido de carbono:
Eficaz para el granuloma piógeno, con el objetivo final de que la lesión se torne de color gris blanquecino. Repetir el tratamiento cada 3 o 4 semanas si es necesario. - Láser de colorante pulsado:
La eficacia del tratamiento es impredecible. Las lesiones gruesas pueden resistir la penetración, lo que requiere la compresión de la placa de vidrio para alcanzar los vasos más profundos antes de retirar la placa para tratar las lesiones superficiales. Superponga los pulsos en el lugar hasta que el color se torne blanco grisáceo, de manera similar a los láseres continuos, los láseres de vapor de cobre y los láseres de colorante de 577 nm. - Láser de doble longitud de onda:
Muestra una eficacia significativa en el tratamiento del granuloma piógeno, mejorando la absorción específica del láser y la profundidad de penetración, requiriendo normalmente de 1 a 3 tratamientos.
- Láseres de argón y dióxido de carbono:
- Cuidados post-láser:
Siga los métodos específicos de cuidado de la piel posteriores al láser descritos para las manchas de vino de Oporto.
- Dispositivos de tratamiento láser:
Source: Telangiectasia de araña

 Ciellulu Laser - Proveedor de máquinas faciales
Ciellulu Laser - Proveedor de máquinas faciales