Hemangioma de fresa

Hemangioma de fresa
Hemangioma de fresa
El hemangioma en fresa (nevo en fresa, hemangioma) , también conocido como hemangioma capilar o hemangioma simple, es el tumor benigno más común en los recién nacidos, compuesto principalmente por capilares y pequeñas venas.
Etiología y patogenia La etiología y el origen celular de los hemangiomas en fresa no están claros. Las células pueden tener su origen en tejido placentario, células progenitoras endoteliales y células madre mesenquimales. La causa podría ser que durante el desarrollo embrionario, los tejidos que se convertirían en vasos sanguíneos no se conectaron con el sistema vascular normal y permanecieron en la piel superficial, desarrollándose en hemangiomas. Dado que los hemangiomas son comunes en bebés prematuros o de bajo peso al nacer, se especula que los hemangiomas están relacionados con el desarrollo embrionario inmaduro.
Manifestaciones clínicas Los hemangiomas suelen aparecer un mes después del nacimiento, con una mayor incidencia en mujeres (tres veces más que en hombres). La afección es más común entre los caucásicos. El 80% de los hemangiomas en fresa son tumores solitarios, el 60% afectan la cabeza y el cuello, el 20% el tronco (especialmente alrededor del ano y la vulva) y el 55% las extremidades. Pueden afectar la piel, las membranas mucosas y otros tejidos blandos como el hígado, el tracto gastrointestinal, la laringe, el sistema nervioso central, el páncreas, la vesícula biliar, el timo, el bazo, los ganglios linfáticos, los pulmones, la vejiga y las glándulas suprarrenales. Los hemangiomas varían en forma, apareciendo como en forma de cúpula, redondeados, similares a placas, tumorales o combinaciones de ellos. Inicialmente son manchas rojas, se agrandan rápidamente, dejan de crecer a 1-2 años y regresan lentamente. Las características de crecimiento dependen del tamaño, la profundidad, la forma y la textura del tumor. Los hemangiomas, que reciben este nombre por su parecido con las fresas, pueden afectar la piel, el tejido subcutáneo y los músculos, pero por lo general no invaden los huesos. Los hemangiomas en la piel o los músculos pueden dañar los vasos sanguíneos y provocar infecciones o úlceras secundarias.
Durante la fase proliferativa, los hemangiomas pueden ulcerarse (5-11%) e infectarse, especialmente en áreas propensas a la fricción, como las nalgas o la región perianal. Los hemangiomas ulcerados sangran fácilmente. Los hemangiomas grandes pueden afectar el hueso subyacente, lo que provoca deformación. Los hemangiomas de la punta de la nariz a menudo deforman el cartílago nasal y los hemangiomas del párpado pueden afectar la visión. Los hemangiomas grandes pueden obstruir las vías respiratorias y dificultar la respiración.
Los hemangiomas profundos pueden tener una piel suprayacente de aspecto normal. El color depende de la profundidad: los superficiales aparecen de color rojo brillante o carmesí, mientras que los más profundos son de color púrpura, azul o color carne, a menudo con dilatación capilar irradiada y venas superficiales.
Los hemangiomas están compuestos por células endoteliales agrupadas y proliferantes, que suelen atravesar fases de crecimiento y regresión espontánea. Al nacer, crecen rápidamente, especialmente durante los primeros 3 a 6 meses. La regresión natural comienza entre los 6 y los 12 meses; el 50 % de los hemangiomas infantiles experimentan regresión a los 5 años y la mayoría a los 9 años.
Características patológicas
Durante la fase de crecimiento, se observan capilares proliferantes y células endoteliales marcadamente proliferativas. Estas células son grandes, irregularmente redondeadas u ovaladas, con citoplasma eosinófilo pálido y núcleos irregularmente ovalados. Las células endoteliales forman cordones o racimos sólidos, con lúmenes pequeños y poco claros. En la fase de maduración, algunos capilares se dilatan significativamente y, en la fase de degeneración, los capilares sufren degeneración y, posteriormente, fibrosis.
Diagnóstico y diagnóstico diferencial
El diagnóstico se basa en la aparición de masas blandas de color rojo oscuro o rojo brillante, de rápido crecimiento y con forma de fresa, que aparecen unas semanas después del nacimiento, crecen rápidamente en unos meses y comienzan a remitir al cabo de 1 o 2 años. Si el diagnóstico no está claro, se pueden tomar muestras de tejido para realizar tinciones de rutina y especiales (p. ej., factor de crecimiento básico de fibroblastos, factor de crecimiento endotelial vascular). El diagnóstico diferencial debe incluir:
- Mancha de vino de Oporto (PWS) : manchas rojas brillantes y compresibles que no sobresalen de la piel, generalmente evidentes al nacer y que no remiten. Desde el punto de vista patológico, se observa dilatación capilar sin proliferación de células endoteliales.
- Hemangioma cavernoso : tumores elevados de color rojo brillante o morado que se comprimen y rebotan, generalmente presentes al nacer y no remiten. Los cambios patológicos incluyen numerosos espacios llenos de sangre de diversos tamaños en la dermis o el tejido subcutáneo, revestidos con una sola capa de células endoteliales, sin proliferación marcada de células endoteliales.
Tratamiento
- Tratamiento general : la mayoría de los hemangiomas en fresa remiten espontáneamente y no requieren tratamiento. Los tratamientos tradicionales se dirigen a lesiones complicadas como úlceras, infecciones, sangrado repetido, desfiguración facial o deterioro funcional (p. ej., respiración, alimentación, excreción). Los padres también pueden buscar tratamiento por razones estéticas.
- Medicamento :
- Medicamentos orales :
- Glucocorticoides : son eficaces en el 30-60% de los hemangiomas y tienen efectos rápidos y significativos. La prednisona se administra normalmente en dosis de 2-3 mg/(kg·d) y se reduce a medida que el tumor disminuye, durante un período de 4-6 semanas. Los efectos secundarios son mínimos y reversibles al suspender el tratamiento. Si no es eficaz, aumentar la dosis a 5-6 mg/(kg·d) puede estimular el crecimiento del tumor. Dado que los hemangiomas pueden crecer durante 6-12 meses, la suspensión prematura puede provocar una recurrencia. Otro régimen es una dosis inicial de 3-5 mg/(kg·d) durante 2-4 semanas, seguida de una terapia en días alternos, duplicando la dosis diaria y reduciéndola gradualmente durante dos semanas. Si las lesiones no crecen, se reduce la prednisona en 5 mg cada dos semanas, durante un período total de 6-12 meses, controlando los efectos secundarios sistémicos.
- Interferón : tratamiento de segunda línea que inhibe el músculo liso vascular y las células endoteliales capilares, suprimiendo así la angiogénesis. Se deben controlar la función hepática y los hemogramas durante el tratamiento. El uso a largo plazo puede provocar complicaciones tiroideas y neurológicas.
- Tratamiento local : los agentes esclerosantes inyectados en la base del hemangioma semanal o quincenalmente, a razón de 0,1 a 0,5 ml por sesión, muestran eficacia después de varios tratamientos. Los agentes esclerosantes comunes incluyen una solución de morruato de sodio al 5 % o una solución de sulfato al 1-10 %.
- Medicamentos orales :
- Tratamiento quirúrgico : se considera la extirpación quirúrgica cuando el crecimiento rápido plantea riesgos significativos, como sangrado o daño a las estructuras normales de la cabeza y el cuello. La cirugía se reserva para lesiones potencialmente mortales o aquellas que afectan gravemente las funciones fisiológicas o causan un malestar psicológico significativo. Puede eliminar cicatrices atróficas o proliferativas, piel laxa y tejido fibroadiposo residual en la fase de regresión, lo que reduce el riesgo de sangrado.
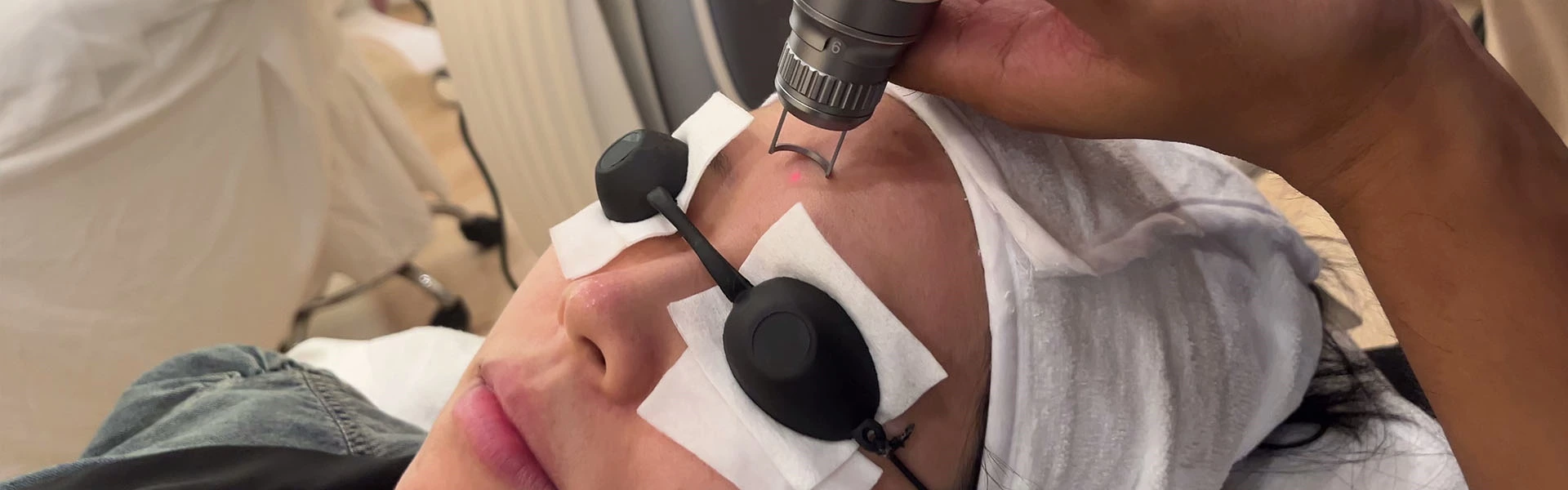
- Tratamiento con láser :
- Principales dispositivos láser : Eficaz tanto en las fases de crecimiento como de regresión, el láser debe penetrar hasta los vasos sanguíneos profundos (0,6-1,2 mm para láseres de 585 nm) con energía suficiente (más de 6 J/cm²) y una duración de pulso larga (0,5-10 ms).
- Láser de colorante pulsado bombeado con lámpara de destellos (PDL, 585 nm y 595 nm) : se utiliza habitualmente para hemangiomas superficiales y puede retardar o detener la proliferación y acelerar la regresión con gran seguridad y especificidad. En el caso de lesiones más profundas, puede ser necesario repetir los tratamientos localizados. Se puede utilizar la compresión con vidrio para vaciar los vasos superficiales, lo que permite una penetración más profunda antes de retirar el vidrio y tratar las lesiones superficiales. El PDL es eficaz para los hemangiomas ulcerados y cura el 70 % de las úlceras en las dos semanas posteriores a un tratamiento. No es eficaz para los hemangiomas nodulares antiguos y simples; la densidad de energía típica es de 6,0 a 6,5 J/cm², con un solapamiento de los puntos del 10 al 15 %. Los puntos finales del tratamiento son el oscurecimiento uniforme de la lesión, con intervalos de 2 a 4 semanas. Se prefiere el tratamiento temprano. Los efectos secundarios incluyen edema y púrpura (que duran de 7 a 14 días), cambios temporales de pigmentación y cicatrices superficiales.
- Láser Nd : penetra de 2 a 8 mm y es adecuado para hemangiomas profundos e indirectos, pero la absorción no específica puede causar efectos secundarios como edema y cicatrices. El enfriamiento y la protección adecuados de la epidermis son fundamentales.
- Láser de doble longitud de onda : la emisión secuencial de PDL y láseres Nd de pulso largo mejora la eficacia y reduce el riesgo de púrpura y cicatrices.
- Láser de CO₂ : Los láseres de CO₂ ultrapulsados se pueden utilizar para extirpar tumores grandes, pero no se recomiendan para hemangiomas de la piel debido al riesgo de cicatrices.
- Luz pulsada intensa (IPL) : la luz pulsada intensa (IPL) no coherente de amplio espectro es eficaz para los hemangiomas, con filtros de uso común de 550 nm/560 nm/570 nm/590 nm. Pulsos dobles o triples con una duración de pulso de 3 a 6 ms y un retraso de pulso de 30 a 50 ms, densidad de energía ajustada e intervalos de tratamiento de 2 a 4 semanas.
- Cuidado de la piel después del láser : siga los mismos métodos que para las manchas de vino de Oporto.
- Principales dispositivos láser : Eficaz tanto en las fases de crecimiento como de regresión, el láser debe penetrar hasta los vasos sanguíneos profundos (0,6-1,2 mm para láseres de 585 nm) con energía suficiente (más de 6 J/cm²) y una duración de pulso larga (0,5-10 ms).
Source: Hemangioma de fresa

 Ciellulu Laser - Proveedor de máquinas faciales
Ciellulu Laser - Proveedor de máquinas faciales