Melanocitosis dérmica adquirida en la mejilla
Melanocitosis dérmica adquirida en la mejilla
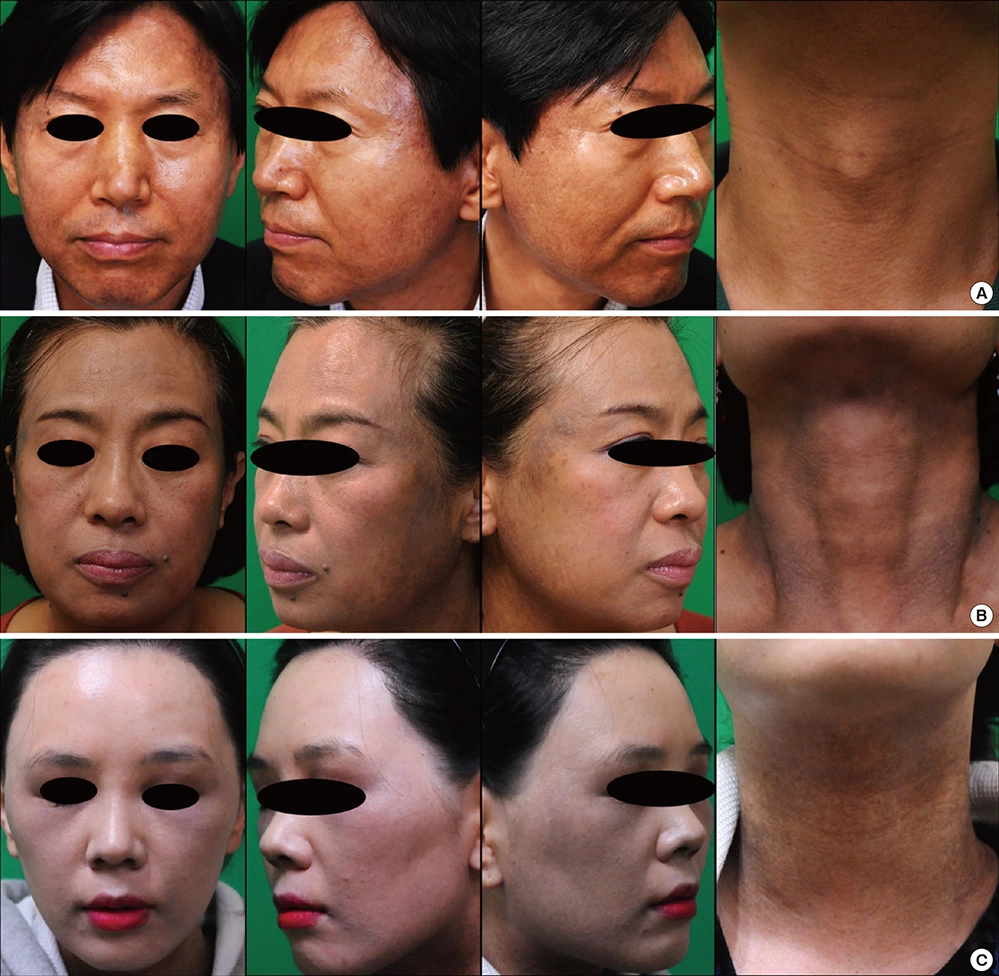
Fig. 1. Fotografías clínicas. La pigmentación era prominente en la cara lateral, la zona peribucal y el cuello. ( A ) M/51 Mancha moteada pardusca desarrollada en la cara y el cuello hace 6 meses. ( B ) F/55 Mancha de color gris pizarra desarrollada durante 12 meses en la cara lateral y el cuello. ( C ) F/33 Mancha de color gris desarrollada lentamente durante 5 años.
La melanocitosis dérmica adquirida en la mejilla también se conoce como nevo de Ota adquirido , nevo bilateral adquirido de máculas similares a Ota , melanocitosis dérmica facial adquirida y melanocitosis dérmica facial localizada adquirida . Fue descrita por primera vez por Ho en 1984 y también se denomina nevo de Hoi . La característica principal es la distribución simétrica de la pigmentación macular negra-grisácea en la mejilla. Anteriormente se consideraba una variante del nevo de Ota , pero ahora se piensa que es una enfermedad separada. Esta afección es más común en mujeres, con una proporción de hombres a mujeres de 1:12,8-17,7. La edad promedio de aparición es de 30 años (entre 6 y 54 años), y el 89 % de los casos son del tipo de piel Fitzpatrick IV y el resto de los tipos II y III.
I. Etiología y patogenia
La causa exacta y el mecanismo de esta enfermedad no están claros en la actualidad. Se especula que durante el desarrollo embrionario, los melanocitos que migran desde la cresta neural a la epidermis pueden no pasar la unión dermoepidérmica y permanecer en la dermis. Estos melanocitos dérmicos inmaduros pueden activarse posteriormente por la radiación ultravioleta (UV), la radiación, las hormonas y los factores químicos, lo que lleva a la formación de las lesiones. Los queratinocitos, cuando se exponen a la radiación UV, liberan endotelina-1 y factor estimulante de colonias de granulocitos y macrófagos, que puede acelerar la melanogénesis. Mizushima también cree que los melanocitos inmaduros pueden activarse posteriormente incluso sin ningún tipo de estimulación. Los estudios indican que la susceptibilidad genética y los factores de riesgo ambientales (como el uso de cosméticos nocivos y la exposición a los rayos UV) también desempeñan un papel importante en la patogénesis de esta enfermedad. Entre el 20,9% y el 25% de los pacientes tienen antecedentes familiares de la enfermedad. Los investigadores nacionales, incluido He Li, han demostrado que los melanocitos dérmicos en pacientes con CADM expresan receptores de andrógenos, aunque los niveles séricos de andrógenos son normales.
II. Presentación clínica
Esta enfermedad es adquirida y afecta la cara, predominantemente la región cigomática cerca del párpado inferior externo. Ocasionalmente, puede aparecer en los párpados, las alas nasales y la frente. Las lesiones son máculas pigmentadas de color marrón grisáceo, gris negruzco o marrón azulado, de 1 a 5 mm de diámetro, de forma redonda, ovalada o irregular, con bordes bien definidos. El número de lesiones varía de unas pocas a varias docenas, con un promedio de entre 10 y 20, y generalmente son simétricas bilateralmente. Los ojos y la mucosa oral no se ven afectados, y la afección a menudo coexiste con el melasma. Los pacientes no experimentan ningún síntoma subjetivo.
III. Características histopatológicas
La epidermis parece normal, con cambios primarios observados en la dermis superior, particularmente en la capa papilar inferior. Se encuentran dispersos melanocitos pequeños, fusiformes y alineados en paralelo a las fibras de colágeno, que son positivos para la tinción dopa. La estructura dérmica es por lo demás normal. La microscopía electrónica revela numerosos melanosomas de distintos tamaños en diferentes etapas de desarrollo dentro de los melanocitos.
IV. Diagnóstico y diagnóstico diferencial
El diagnóstico generalmente se basa en la presentación clínica, pero debe diferenciarse de las siguientes afecciones:
1. Nevo de Ota El nevo de Ota se presenta típicamente con una distribución unilateral a lo largo de las ramas oftálmica y maxilar del nervio trigémino, con un inicio temprano, generalmente al nacer o antes de los 2 años. Las lesiones son máculas pigmentadas confluentes que a menudo se acompañan de afectación de la mucosa oral y ocular. Las diferencias histopatológicas incluyen más melanocitos dispersos por toda la dermis sin alineación con las fibras de colágeno, a diferencia de lo que ocurre en la CADM.
2. Pecas (Ephelides) Las pecas aparecen a una edad más temprana, son más pequeñas, de color más claro (amarillo-marrón) y presentan una variación estacional, haciéndose más pronunciadas en verano. Histopatológicamente, las pecas muestran un aumento de melanina en la capa basal de la epidermis sin un aumento en el número de melanocitos.
3. Melasma El melasma afecta predominantemente las mejillas, la región cigomática, la frente y el labio superior, con lesiones que se fusionan en parches más grandes de color marrón claro a oscuro, que se intensifican durante el verano. A diferencia de la CADM, el melasma no afecta los párpados y tiene un perfil histopatológico diferente.
V. Tratamiento
Dada la distribución anormal del pigmento en la dermis, se prefiere el tratamiento con láser Q-switch:
1. Láser rubí Q-Switched (694 nm) Longitud de onda 694 nm, ancho de pulso 20-40 ns.
Pasos del tratamiento con láser:
Cuidados previos al tratamiento:
- Si el área de la lesión presenta manchas solares o melasma concurrentes, trátelas primero para reducir el riesgo de hiperpigmentación posinflamatoria y prevenir la exacerbación por estimulación láser.
- Controle cualquier inflamación facial para reducir la probabilidad de hiperpigmentación posterior al tratamiento.
Procedimiento:
- Limpie el rostro de manera similar a la preparación para el tratamiento del Nevo de Ota.
- Aplicar anestesia superficial o general si es necesario. Para lesiones pequeñas, puede que no sea necesaria la anestesia, pero para zonas más grandes o más sensibles, se puede utilizar anestesia tópica o local.
- Proteger los ojos con gafas especiales o protectores corneales durante el tratamiento.
- Utilice una densidad de energía de 5-8J/cm², superponiendo ligeramente los puntos del láser y tratando todas las áreas pigmentadas sin dejar ningún punto más claro o más pequeño.
Cuidados post-tratamiento:
- Controlar la inflamación posterior al tratamiento y brindar educación al paciente para prevenir cambios en la pigmentación.
- Controle la hiperpigmentación posinflamatoria, que puede tardar seis meses o más en desaparecer. Informe a los pacientes sobre la importancia de la paciencia y la adherencia a los tratamientos de seguimiento.
2. Láser de alejandrita Q-Switched (755 nm) El láser de alejandrita de 755 nm causa un dolor mínimo y, por lo general, no requiere anestesia. Las zonas de tratamiento pueden presentar una leve hinchazón que desaparece en 24 horas. El tratamiento temprano produce mejores resultados debido a una mejor absorción y a una menor cantidad de gránulos de pigmento en pacientes más jóvenes.
La intervención temprana y el tratamiento con láser adecuado son fundamentales para controlar eficazmente la CADM. La afección, si bien es benigna, puede tener importantes consecuencias estéticas, especialmente para las personas afectadas. Una comprensión profunda de la etiología, la presentación clínica y las opciones de tratamiento garantiza resultados óptimos para el paciente.

 Ciellulu Laser - Proveedor de máquinas faciales
Ciellulu Laser - Proveedor de máquinas faciales